Chữa hết HIV nhờ người đột biến gen
Bệnh nhân ở London vừa trở thành người thứ 2 trên thế giới hết nhiễm virút HIV sau khi được ghép tuỷ từ một người hiến tặng có đột biến gen kháng HIV.
Chữa hết HIV nhờ người đột biến gen
Bệnh nhân ở London vừa trở thành người thứ 2 trên thế giới hết nhiễm virút HIV sau khi được ghép tuỷ từ một người hiến tặng có đột biến gen kháng HIV.Bệnh nhân – được gọi là “bệnh nhân London”- bị nhiễm HIV vào năm 2003, đến năm 2012 bị chẩn đoán mắc bệnh Hodgkin’s Lymphoma, một dạng ung thư hệ bạch huyết.
Ghép tuỷ thành công
Năm 2016 bệnh tình của bệnh nhân trở nặng và các bác sĩ đã quyết định ghép tuỷ để điều trị Hodgkin’s Lymphoma.
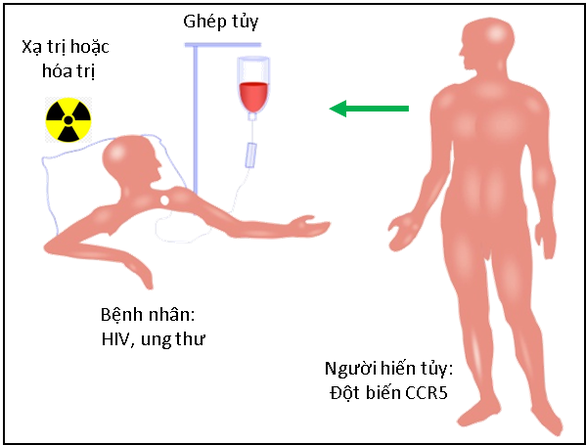
Người hiến tủy là một người không có họ hàng với bệnh nhân, và điều đặc biệt là người hiến tặng có một đột biến của thụ thể CCR5.
Quá trình ghép tủy diễn ra thành công, tuy sau đó bệnh nhân này mắc phải tác dụng phụ của ghép tủy được gọi là Graft vesus Host Disease (GvHD), là hiện tượng các tế bào miễn dịch của người cho tấn công tế bào người nhận.
Đây là tác dụng phụ xảy ra phổ biến khi tiến hành ghép tuỷ.
Sau 3 năm ghép tủy và 18 tháng dừng dùng thuốc kháng virút, các nhà khoa học đã không còn tìm thấy virút HIV trong cơ thể bệnh nhân.
Kết quả của quá trình điều trị và nghiên cứu trường hợp này vừa được giáo sư Ravindra Gupta và đồng nghiệp công bố trên tạp chí khoa học số 1 thế giới Nature.
Trước đó, một bệnh nhân khác tên là Timothy Ray Brown, hay còn được gọi là “bệnh nhân Berlin”, cũng bị nhiễm HIV, sau đó bị ung thư máu.
Năm 2008 các bác sĩ cũng đã ghép tuỷ cho bệnh nhân này từ một người hiến tặng có đột biến gen của thụ thể CCR5. Cho đến nay “bệnh nhân Berlin” vẫn sống khỏe mạnh và không còn virút HIV.
Đột biến thụ thể CCR5 có thể kháng nhiễm HIV?
CCR5 là một thụ thể biểu hiện trên bề mặt các tế bào bạch huyết, đặc biệt là lympho T và đại thực bào.
Có một điều mà các nhà khoa học đã biết đó là virút HIV sử dụng CCR5 như một đồng thụ thể để xâm nhập vào tế bào miễn dịch. Virút HIV sẽ nhân lên trong tế bào đó, tế bào miễn dịch sẽ bị chết hoặc sẽ bị tiêu diệt.
Từ đó làm cho hệ miễn dịch cơ thể yếu dần, không có khả năng chống lại các bệnh lây nhiễm và các bệnh khác.
Có khoảng 1% dân số trên thế giới, đặc biệt tập trung ở vùng Bắc Âu, có đột biến về CCR5 còn gọi là “CCR5 delta 32”, người Đông Á và một phần châu Phi hầu như không có đột biến này.
Khi bị đột biến thì thụ thể CCR5 mất chức năng hoạt động, từ đó HIV không thể xâm nhập vào các tế bào miễn dịch.
Lý do thực sự làm bệnh nhân hết HIV
Về quy trình điều trị, đầu tiên bệnh nhân sẽ được hoá trị hoặc xạ trị để tiêu diệt hết tế bào máu và tuỷ xương, sau đó bệnh nhân sẽ được ghép tuỷ là những tế bào tạo máu.
Những tế bào máu của bệnh nhân sẽ được thay thế bằng tế bào máu của người cho.
Và khi đó HIV không thể nhiễm được vào những tế bào máu mới này, bởi vì thụ thể CCR5 trên tế bào máu mới không hoạt động.
Về mặt lý thuyết là như vậy, nhưng các nhà khoa học cho đến nay vẫn chưa chắc chắn về cơ chế hết lây nhiễm HIV của bệnh nhân.
Họ cũng không chắc liệu đột biến CCR5 là lý do chính hay là do bệnh tác dụng phụ ghép chống tủy (GvHD) hay một cơ chế khác nữa.
Vì có một điểm chung giữa hai bệnh nhân London và Berlin là cả hai đều có GvHD sau khi ghép tủy.
Liệu phương pháp này có thể áp dụng rộng rãi?
Thành công ở bệnh nhân London cho thấy phương pháp điều trị này có thể lặp lại trên bệnh nhân khác sau thành công của bệnh nhân Berlin.
Tuy vậy, các nhà khoa học vẫn cho rằng phương pháp này khó áp dụng rộng rãi để điều trị cho các bệnh nhân nhiễm HIV khác bởi vì đây là phương pháp điều trị khá đắt, nhiều rủi ro.
Trước khi được ghép tủy bệnh nhân phải được hoá trị hoặc xạ trị, đây là hai phương pháp rất gây hại cho cơ thể, làm cơ thể suy yếu nghiêm trọng và có thể tử vong.
Ghép tủy cũng thường gây ra tác dụng phụ là ghép chống tủy (GvHD), có khoảng 30-60% bệnh nhân gặp GvHD cấp tính và khoảng 15-30% trong đó tử vong.
Có khoảng 50% bệnh nhân bị GvHD mãn tính và phải dùng thuốc điều trị lâu dài, chất lượng cuộc sống bị giảm nghiêm trọng.
Bên cạnh đó, việc tìm được người hiến tủy phù hợp có đột biến CCR5 cũng không dễ dàng.
Hiện nay đã có nhiều loại thuốc có thể kiểm soát tốt HIV, các bệnh nhân nhiễm HIV vẫn có thể duy trì cuộc sống giống với những người không bị nhiễm, do vậy các nhà khoa học cho rằng phương pháp điều trị này hiện nay chỉ nên áp dụng cho số lượng nhỏ bệnh nhân nhiễm HIV kèm theo ung thư.